VOLUME PLASMATIQUE.
Les moniteurs modernes d’hémodialyse chronique apportent un nouvel élément au monitoring du patient patient: le contrôle du volume plasmatique.
Afin de comprendre le sens de ce monitoring il convient d’expliquer plusieurs notions de physiologie.
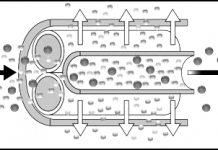
Les sang est composé d’une partie liquidienne (appelée plasma) et d’une partie cellulaire (comprenant les éléments : globule rouge pour la majorité et globules blancs et plaquettes) . Lorsqu’on centrifuge un tube sanguin ou qu’on le laisse sédimenter on peut observer la séparation de ces élements en deux phases: la phase des éléments lourds globule rouge (phase inférieure) et la phase liquidienne plasmatique (phase supérieure).
Le pourcentage du volume des éléments figurés , autrement dit des globule rouges, par rapport au volume totale est exprimée par l’hématocrite sanguin (Hct). Il y a un rapport d’un facteur trois (un peu plus) avec le taux d’hémoglobine:
Hb 12 g/dL ≈ 36% Hct
Outre de donner une appréciation sur le taux d’hématocrite en début de séance l’évolution du volume plasmatique ou du volume sanguin totale permet d’apprécier les mouvements liquidiens des compartiments corporelles et d’apprécier également le risque d’hypovolémie intravasculaire.
Lors d’une séance d’hémodialyse, selon le niveau d’hypervolémie, l’ultrafiltration sera prescrite (quantité totale de de retrait liquidien). La quantité de liquide sera rétiré du sang au niveau de la membrane artificielle. Ce premier événement physique induit une limitation au taux d’ultrafiltration.
Exemple : L’hématocrite du patient est de 30% , lors des 4 heures de dialyse le retrait décidé est de 2400ml soit un taux de 10 ml/min. Si le débit sanguin est de 300 ml/min la phase liquidienne représente 210 ml/min. Elle sera diminuée en sortie de filtre à 200ml et le sang plus concentré avec un hématocrite de 31%. Si le débit est trop faible avec un taux d’ultrafiltration important cela provoquera une hémoconcentration plus importante en fin de filtre avec un risque de coagulation du circuit. Ceci est la principale limitation de l’épuration par ultrafiltration employée lors de l’hémodiafiltration. Celle ci essaye de majorer le taux d’ultrafiltration au niveau de la membrane pour épuration par convection avant un remplacement de la quantité de liquide ultrafiltré pour rétablissment de la volémie. Pour le même exemple si on décide de majorer le taux d’ultrafiltraiton à 70 ml/min cela entraîne une diminution totale de 80 ml/min en sortie de filtre. Soit pour la phase liquidienne un passage de 210 à 140 ml et le passage d’un hématocrite à 40 %
Au niveau corporel la chute du volume plasmatique doit entraîner un appel liquidien depuis l’espace extravasculaire (considèré en hypervolémie). Cet échange liquidien se déroule au niveau capillaire et est conditionné entre autre par le débit sanguin général. Il permet ainsi de garder l’équilibre volémique plasmatique . Si ce débit sanguin chute le nombre de capillaire recruté diminue et le transfert entre les compartiments extravasculaires et vasculaire sera limité. Cette limitation entraine un bilan négatif au niveau du volume intravasculaire et donc une diminution progressive du volume plasmatique ou du volume sanguin total. On peut résumer les évolutions possibles du volume plasmatique selon la différence entre le taux d’ultrafiltation et la possibilité de transfert du milieu extravasculaire vers les milieu intravasculaire dans le tableau suivant.
| VP ou VS | HCT | |
|
UF/min > TTEV |
diminution |
augmentation |
|
UF/min = TTEV |
iso |
iso |
| UF/min < TTEV | iso u augmentation |
iso au diminution |
UF/min : taux d’ultrafiltration minute . TTEV : taux de transfert extravasculaire en ml/min. VP : Volume plasmatique, VS: Volume Sanguin. HCT: Hématocrite.
Plusieurs situations peuvent expliquer la limitation du transfert et, on le verra plus loin la limitation de la prescription.
- (Surface de la membrane capillaire) la limitation par le nombre de capillaires diminué par l’âge, la masse générale dont l’amyotrophie, la chronicité ou non de la maladie rénale,
- (Débit sur la membrane capillaire) la limitation suite à un recrutement capillaires diminé par faible débit cardiaque, hypotension (choc divers), tout phénomène induisant une vasoconstriction.
- (Qualité de la membrane capillaire). L’echange suppose que la qualité de la membrane capillaire n’est pas altérée et permet un gradient hydrostatique favorable au flux extravasculaire vers l’intravasculaire. Certaines maladies empêchent cela (syndrome de fuite capillaire, capilarry leak syndrome).
Effet de la chute du volume plasmatique:
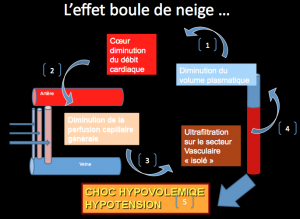
Le système cardiovasculaire répondra à une hypovolémie selon le mode connu: majoration du tonus sympathique: tachycardie pour essayer de maintenir un débit cardiaque, vasoconstriction pour redistribution du débit aux organes nobles (cerveau, coeur, poumon). Cette vasocontriction entraînera un effet boule de neige puisque cela diminue le recrutement capillaire pour le transfert de volume extravasculaire vers le volume intravasculaire et accentuera de ce fait l’effet négatif de l’utrafiltration sur le volume intravsculaire. À un moment le volume sanguin sera tellement diminué que cela provoquera une chute de tension artérielle. Le réflexe à avoir sera de corriger le volume sanguin (remplissage cristaloïde) et arrêter l’utrafiltration pour permettre à nouveau le recrutement globales des capillaire.
L’intérêt de valeur seuil à ne pas franchir n’est malheureusement pas possible suite aux variations individuelles du volume plasmatique en début de séance et de la tolérance à la diminution. Bien entendu plus ce volume plasmatique ou volume sanguin diminue , plus la probabilité d’une chute de tension augmente. En connaissance du type de patient on peut mettre un seuil alarme variable entre -5 % à – 15 % (par exemple -5% pour une personne à faible recrutement capillaire par prudence). L’observation des seuils symptomatiques des patients permet également de leur mettre une alarme en début séance. Enfin l’intérêt de l’alarme est de pouvoir réévaluer son patient avant la symptomatologie grave